 |
|
| Appunti universita |
|
 |
|
| Appunti universita |
|
| Visite: 2285 | Gradito: |
Leggi anche appunti:GonorreaGONORREA Causata da Neisseria gonorrhoeae, I'Infezione determina a livello Linfomi cutaneiLINFOMI CUTANEI I linfomi costituiscono un gruppo di neoplasie che origina AvvelenamentiAVVELENAMENTI Una sostanza tossica è una qualsiasi sostanza capace |
 |
 |
MALATTIE INFETTIVE IN ETA' PEDIATRICA
Le malattie infettive, insieme alle malattie dell'apparato digerente e a quelle respiratorie, rappresentano circa il 30-40% delle cause di ricovero in età pediatrica.
Classificazione
I principali scenari di infezione in età pediatrica sono rappresentati: dalle infezioni acute, dalle infezioni acute gravi, dalle infezioni complesse, dalle infezioni in ospite a rischio e dalle infezioni "nuove".
Le infezioni acute, ad esempio l'influenza, hanno una altissima frequenza ma modesta gravità e l'impegno assistenziale è modesto. Invece le infezioni acute gravi, come la meningite, hanno una frequenza più bassa, un' elevata gravità e richiedono un impegno assistenziale maggiore.
Le infezioni complesse, come la tubercolosi, richiedono di sicuro un forte impegno assistenziale. Tra queste è degna di nota la tubercolosi che era in via di scomparsa, ma che con l'adozione internazionale e le immigrazioni hanno riportato in auge. Anche le malattie croniche in corso di terapia immunosoppressiva (trapianti e malattie oncologiche), abbassando le difese immunitarie, rendono i pazienti più suscettibili all'infezione tubercolare.
Le infezioni in ospiti a rischio insorgono in bambini trapiantati, in terapia per sindrome nefrosica trattata cronicamente con cortisone. Questi pazienti sono in forte aumento e dunque in questi casi si sommano le problematiche legate all'elevata gravità e all'elevato impegno assistenziale.
Le infezioni nuove, come ad esempio l'influenza H1N1, sono caratterizzate da frequenza e gravità non prevedibili ed impegno assistenziale e diagnostico elevato.
Tipo di ricovero e modalità di ricovero
I ricoveri per infezioni respiratorie in Italia sono molto numerosi ed il 62% di questi sono causati da infezioni respiratorie acute in età pediatrica; la richiesta di ricovero è massima nei primi 4 anni di vita, poi tende a decrescere per riprendere nell'anziano.
Circa il 72% di tutti i ricoveri che riguardano le alte vie respiratorie sono di competenza pediatrica e sono causati principalmente da asma allergico, otiti, bronchiti e bronchioliti (molto frequenti nei bambini più piccoli). I ricoveri per infezioni delle basse vie respiratorie riguardano invece per il 50% l'età pediatrica e per l'altra metà l'età adulta.
Non tutti questi ricoveri sono però appropriati ed esiste un protocollo di appropriatezza pediatrico che riporta che circa il 30% dei ricoveri ed il 55% dei giorni di degenza sono inappropriati perché non soddisfano i criteri di gravità delle malattie pediatriche. Ad esempio una polmonite in un bambino grandicello può essere curata con efficacia con terapia domiciliare di amoxicillina e non richiedere ospedalizzazione.
I modelli organizzativi dell' attività clinica guidano la decisione di ricovero o terapia domiciliare già dalla visita del pediatra di famiglia. Infatti se si valuta l'urgenza e la si paragona alla gravità di ciascuna condizione, risulta facile optare verso un ricovero appropriato.
Tutti gli ospedali dovrebbero essere capaci di gestire un'infezione acuta lieve. Per i casi acuti gravi dovrebbero essere di riferimento i centri di massimo livello. In questi casi bisogna essere in grado di definire il target di assistenza: devono essere infezioni gravi ma non gravissime, di media complessità, ci deve essere la possibilità di essere interposti tra ospedali di primo livello e centri specializzati. Ad esempio nel caso della meningite non complicata basterebbe solo l'assistenza in area pediatrica ma se è presente anche insufficienza respiratoria c'è bisogno della rianimazione pediatrica.
Per le infezioni complesse bisogna ricoverare il paziente in ospedali di elevata specializzazione o centri di riferimento per infettivologia pediatrica. Il problema principale non è tanto la complessità della malattia in sé, ma la complessità dell' ospite che sta avendo tale patologia, come ad esempio un' infezione di varicella in un bambino affetto da sindrome nefrosica. In questi casi è importante non solo la presenza di un reparto infettivologia pediatrica, ma che vi sia un contesto dipartimentale con diverse specializzazioni, fino alla diagnostica per immagini e che questo ospedale sia in grado esso stesso di fornire delle consulenze a centri con altre specializzazioni.
Indicazioni al ricovero per sindrome influenzale: Secondo le linee guida, le indicazioni al ricovero per sindrome influenzale in età pediatrica sono assolute se la saturazione d'ossigeno è inferiore al 90%, la frequenza respiratoria è maggiore di 70 atti al minuto, se sono associati convulsioni o segni neurologici, se c'è una bronchiolite in bambino che ha meno di tre mesi, se è presente disidratazione o se sono presenti tutte quelle indicazioni per cui il bambino deve essere monitorato in ambiente ospedaliero.
Vi è indicazione relativa, che prende in considerazione principalmente le situazioni socio-economiche della famiglia, se la saturazione è superiore a 90% ma inferiore al 95%, se la frequenza respiratoria è compresa tra i 60 ed i 70 atti al minuto, se il bambino ha meno di 2 anni e fattori di rischio, se ha bronchiolite ma ha più di 3 mesi, se è un prematuro o un piccolo per età gestazionale più altri fattori di rischio, se vi sono malattie o condizioni di rischio o se è una condizione impossibile da gestire per la famiglia.
Infezioni e contagiosita'
La malattia infettiva è un insieme di manifestazioni anatomo-funzionali, dovuti all'interazione tra microrganismo ed ospite, che determina un danno per quest'ultimo. Per malattia infettiva contagiosa si intende una malattia infettiva trasmissibile da malato o portatore a sano suscettibile. È importante dunque che vi sia un' interazione tra agente, ospite ed ambiente.
La contagiosità di una malattia infettiva dipende da:
Probabilità di trasmissione durante una specifica esposizione;
Frequenza di esposizioni nella popolazione;
Durata del periodo di tempo di contagiosità;
Proporzione di persone già immuni nella popolazione.
Il tasso di riproduzione (R) indica il numero di casi secondari infettati da ciascun caso:
R=1 nelle malattie endemiche;
R>1 nelle epidemie;
R<1 nelle malattie che tendono a scomparire.
Prevenzione del contagio: La prevenzione può essere effettuata attuando delle precauzioni standard e delle precauzioni relative alla trasmissione.
Le precauzioni standard, ovvero le pratiche universali raccomandate per tutti i pazienti indipendentemente dalla diagnosi e dal loro stato infettivo, sono:
Lavarsi le mani dopo aver toccato sangue o altri fluidi corporei, anche se sono stati utilizzati guanti, prima di visitare un altro paziente;
Indossare guanti puliti non sterili prima di maneggiare sangue o altri fluidi corporei;
Indossare mascherina, occhiali protettivi e camici non sterili in corso di procedure a rischio di schizzi di fluidi contaminati;
Maneggiare gli strumenti per l'assistenza al paziente contaminati con sangue o altri liquidi corporei in maniera da evitare contaminazione;
Controllo ambientale con adeguata pulizia e disinfezione delle superfici ambientali;
Prevenire incidenti quando si maneggiano aghi, bisturi o altri presidi taglienti.
Le precauzioni relative alla trasmissione sono pratiche specifiche utilizzabili per i pazienti infettati o colonizzati da patogeni che abbiano una via di trasmissione aerea e/o per contatto e/o attraverso gocce.
Modalità di trasmissione dei patogeni
Possiamo differenziare tre tipi di trasmissione: per contatto, per via aerea e attraverso droplets:
La prima è la modalità più importante e frequente delle infezioni e può avvenire in due modi: per contatto diretto o indiretto. Il contatto diretto è la più comune modalità di trasmissione di patogeni. Necessita di un contatto diretto fra la superficie corporea del soggetto infetto o colonizzato e quello suscettibile con passaggio del microrganismo dal primo al secondo. Il contatto indiretto può avvenire attraverso oggetti contaminati (strumenti chirurgici, aghi, indumenti), mani non lavate in modo corretto o guanti non cambiati dopo l'assistenza. Le misure precauzionali da adottare sono il lavaggio delle mani dopo aver rimossi i guanti che devono essere indossati per tutto il tempo della visita insieme al camice, pulizia e disinfezione dei presidi ed attrezzature in comune con altri pazienti (anche strumenti non critici come fonendoscopio o sfigmomanometro). Preferibilmente si può ricoverare il paziente in stanza singola, ma possono anche essere ricoverati nella stessa stanza più pazienti purchè condividano lo stesso patogeno. Le principali infezioni trasmesse per contatto sono quelle sostenute da Shigella, Rotavirus, Epatite A e salmonella che danno vite ad infezioni enteriche; VRS, Virus parainfluenzale in neonati o bambini piccoli; HSV neonatale o muco cutaneo, Herpes Zoster disseminato o in paziente immunocompromesso, ma possiamo anche avere impetigine, ascessi di grandi dimensioni aperti, pediculosi e scabbia;
La trasmissione per via aerea avviene per disseminazione di piccole goccioline o particelle di polvere che contengono l'agente infettivo o spore fungine. Per il loro volume ridotto queste possono rimanere sospese nell'aria per periodi prolungati. Le precauzioni da adottare sono il ricovero del paziente in stanza singola con ventilazione a pressione negativa con filtro HEPA (che non permette il passaggio di nessun germe) e l'uso di mascherina sempre. Le infezioni trasmesse per via aerea comprendono la varicella, la tubercolosi, il morbillo e la rosolia;
La trasmissione attraverso droplets avviene quando le gocce (grosse particelle di diametro superiore a 5 micron) contenenti i microrganismi, prodotte da soggetti contagiosi tossendo, starnutendo o parlando e durante le procedure di aspirazione o broncoscopie, vengono espulse a breve distanza. Anche in questo caso possiamo adottare delle precauzioni: isolare il paziente in stanza singola senza però fare molta attenzione al filtraggio dell'aria e l'uso della mascherina entro un metro di distanza dal paziente. Utilizzano questa via di trasmissione le infezioni da Haemophilus Influenzae di tipo B, gli Adenovirus, il Mycoplasma pneumoniae, Neisseria meningitidis, Parvovirus B19, la pertosse e la faringite streptococcica o scarlattina.
Nonostante tali indicazioni generali, non è possibile identificare sempre tutti i pazienti che necessitano di specifiche misure aggiuntive a quelle standard. Alcuni quadri clinici suggeriscono l'opportunità di applicarle in maniera empirica, in attesa della formulazione della diagnosi. Ad esempio nel caso di diarrea acuta di possibile eziologia infettiva in paziente incontinente o con pannolini, che può essere causato da microrganismi enterici come Epatite A, Rotavirus, Shigella, Salmonella, le precauzioni previste sono relative alla trasmissione da contatto indipendentemente dalla conferma diagnostica. In presenza invece di un paziente con sintomi meningei, in attesa della diagnosi etiologica (Neisseria Meningitidis o Haemophilus influentiae di tipo B) si applicano le misure precauzionali previste per la trasmissione da droplets. Allo stesso modo se il paziente ha un'esantema con ecchimosi o rash esantematico petecchiale con febbre possiamo trovarci di fronte ad un'infezione da Neisseria Meningitidis e quindi metteremo in pratica le precauzioni previste per la trasmissione da droplets.
In un paziente invece con esantema vescicolare, in attesa della conferma diagnostica di infezione da virus della varicella, le misure precauzionali preferite sono quelle previste per la trasmissione per via aerea.
Così ancora nel caso di esantema maculo papulare con raffreddore e febbre, in attesa di diagnosi di morbillo, le precauzioni empiriche da attuare sono quelle previste per limitare la trasmissione per via aerea.
Anche nel caso di sintomi comuni come tosse e sintomi respiratori, nell'attesa di conferma prendiamo delle precauzioni diverse a seconda del sospetto diagnostico che sarà orientato in base alla presenza di particolari fattori. Ad esempio se gli accessi di tosse sono parossistici e ci troviamo in un periodo di diffusione della pertosse, in attesa della conferma per Bordetella pertussis le precauzioni empiriche sono quelle relative alla trasmissione attraverso droplets. Se invece è presente tosse con febbre ed infiltrato polmonare, il nostro sospetto verso il micobatterio tubercolare giustifica la messa in atto di precauzioni atte a limitare la trasmissione per via aerea.
Infine, in caso di infezioni respiratorie, in particolare bronchiolite e/o croup in lattanti o bambini piccoli, i microrganismi possibilmente implicati possono essere il VRS ed il parainfluenzale e dunque le precauzioni empiriche saranno indirizzate verso la limitazione della trasmissione da contatto (coorting).
Criteri di esclusione del bambino dalla comunità
Si raccomanda l'esclusione del bambino dalla comunità se sono presenti i seguenti sintomi:
febbre, pigrizia, insolita irritabilità, pianto persistente, difficoltà respiratoria o altri segni di malattia grave;
rash con febbre o cambiamenti del comportamento, fino ad esclusione di contagiosità diarrea o feci con sangue e muco;
vomito: due o più episodi nelle precedenti 24 ore, a meno che non sia dovuto a malattia non contagiosa e e che il bambino non abbia un rischio disidratazione;
stomatite aftosa, se il bambino non è in grado di controllare la saliva, fino ad esclusione di contagiosità;
la malattia impedisce al bambino di partecipare adeguatamente alle attività;
la malattia richiede cure che il personale non è in grado di fornire senza compromettere la salute e la sicurezza degli altri bambini.
Il periodo di esclusione varia a seconda della patologia presente:
Pertosse, fino a 5 giorni dall'inizio della terapia antibiotica (macrolide);
Parotite, fino a 9 giorni dall'insorgenza della tumefazione parotidea;
Varicella, fino alla scomparsa delle vescicole (finchè quindi non ci sono più lesioni iniziali);
Morbillo, fino a 5 giorni dalla comparsa dell'esantema;
Rosolia, fino a 7 giorni dalla comparsa dell'esantema;
Scarlattina, fino a 48 ore dall'inizio della terapia antibiotica (penicillina);
Scabbia, fino a 24 h dopo l'inizio del trattamento;
Impetigine fino a 24 h dopo l'inizio del trattamento;
Meningite da Haemophilus influenzae tipo B, fino a 24 h dopo l'inizio della terapia antibiotica;
Meningite meningococcica, fino a 24 h dopo l'inizio della chemio antibioticoterapia;
Epatite A, fino ad 15 giorni dalla diagnosi, ma non per più di una settimana dopo la comparsa dell'ittero;
Febbre tifoidea, fino a risultato negativo di tre coprocolture eseguite a non meno di 24 ore di distanza l'una dall'altra effettuate dopo 48 ore dalla cessazione del trattamento antimicrobico;
Tubercolosi, fino alla presenza dei bacilli tubercolari nell'escreato e in altri fluidi biologici.
I problemi principali del controllo della contagiosità sono relativi al fatto che il periodo di contagiosità della maggior parte delle malattie trasmissibili inizia prima della manifestazione clinica e che alcune condizioni cliniche per essere definite e per valutarne la contagiosità richiedono il parere dello specialista infettivologo.
Malattie esantematiche
Esantema: lesione eruttiva della cute che può avere eziologia varia, infettiva o no. Le malattie esantematiche sono perlopiù riscontrate nell'infanzia, e si caratterizzano per sintomi aspecifici associati a peculiari eruzioni cutanee. La patogenesi è diversa a seconda del patogeno in causa:
danno diretto: virale (morbillo, varicella), batterico (erisipela, sepsi meningococcica, rickettsiosi, febbre tifoide, sifilide secondaria), tossinico (scarlattina);
danno immuno-mediato: da anticorpi circolanti (esantema critico, mononucleosi infettiva), da immunocomplessi (epatite B), da risposta cellulo-mediata (morbillo), meccanismo allergico.
In più bisogna ricordare che anche alcuni farmaci possono dare reazioni allergiche esantematiche dette "morbilliformi" o "scarlattiniformi" per l'analogia con le forme virali: in particolare penicilline, sulfamidici, barbiturici e salicilici.
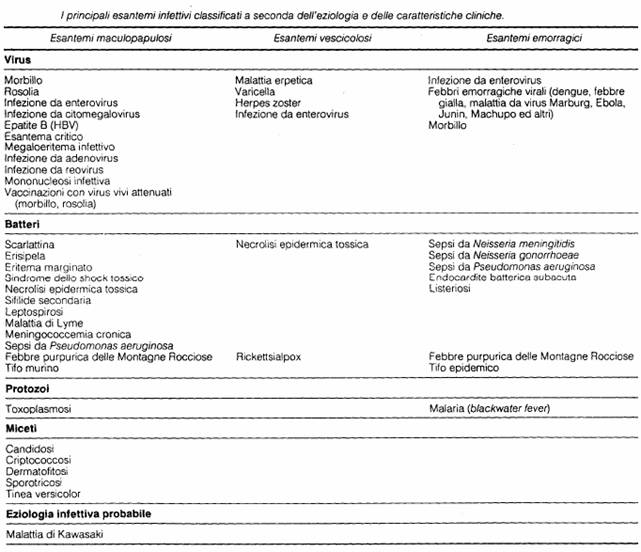
Figura : Principali esantemi in età pediatrica.
Herpes virus
![]()
 Sono accomunati dalla caratteristica di rimanere
latenti nell'organismo dopo la prima infezione, dall'affinità per cellule
nervose e linfonodi e dalla potenzialità oncogena.
Sono accomunati dalla caratteristica di rimanere
latenti nell'organismo dopo la prima infezione, dall'affinità per cellule
nervose e linfonodi e dalla potenzialità oncogena.
Varicella
![]()
 Malattia infettiva acuta ad eziologia virale
altamente contagiosa, che interessa prevalentemente ma non esclusivamente i
bambini ed è caratterizzata da febbre ed esantema vescicoloso generalizzato.
Malattia infettiva acuta ad eziologia virale
altamente contagiosa, che interessa prevalentemente ma non esclusivamente i
bambini ed è caratterizzata da febbre ed esantema vescicoloso generalizzato.
Ubiquitaria ed endemica in tutto il mondo, 90% dei casi <9aa con incidenza maggiore in inverno e primavera. Ci sono epidemie ogni 2-3 anni. 4 mln casi/anno negli USA.
Patogenesi: contagiosità dal giorno antecedente la comparsa dell'esantema alla formazione delle croste: il virus è eliminato nelle secrezioni rino-faringee e nel liquido delle vescicole, e si trasmette per contatto diretto penetrando attraverso le vie respiratorie, la congiuntiva o la cute. Si ha una iniziale replicazione virale nel tessuto linfatico del capo e del collo (tonsille palatine e adenoidee); dopo 4-6 gg, prima viremia seguita dalla localizzazione e nuova replicazione del virus in fegato, milza, linfonodi. Dopo 8-10 gg, seconda viremia con localizzazione in cute e mucose con comparsa delle tipiche lesioni. Nelle vescicole cutanee e mucose presenza di cellule giganti multinucleate con corpi inclusi intranucleari eosinofili.
Clinica: PI 10-23gg; prodromi simil-influenzali seguiti da un esantema che esordisce in torace ed addome per poi diffondersi ad arti e volto; le macule divengono papule poi vescicole tondeggianti od ovalari circondate da un alone eritematoso, che essiccano risolvendosi in 3-4gg.
Il numero di lesioni è molto variabile, sono asincrone e presenti costantemente su cuoio capelluto e mucosa orale. C'è presenza frequente di febbre moderata, cefalea, prurito, artromialgie, inappetenza, insonnia; i sintomi regrediscono in 1-2 settimane.
Dopo l'infezione primaria il virus migra per via centripeta lungo le fibre nervose fino a localizzarsi nei gangli spinali e cranici, con infezione latente di cellule nervose e cellule satelliti perineuronali. L'infezione produttiva è impedita dalla normale risposta immunitaria umorale, ma si può avere riattivazione virale a seguito di condizioni transitorie o permanenti di immunodepressione con discensione del virus lungo i nervi ed eritema nel dermatomero di pertinenza (fuoco di Sant'Antonio).
Cliniche atipiche:
Forma abortiva;
Forma attenuata o modified varicella-like syndrome (MVLS): sintomi lievi e fugaci (soggetti vaccinati esposti in seguito al virus);
Varicella bollosa (immunodeficienza);
Varicella emorragica e ipertossica (deficit immunità cellulo-mediata): iperpiressia, emorragie cutanee e mucose, lesioni viscerali (polmonite, encefalite);
Infezione materna nei primi 4 mesi di gravidanza: lesioni oculari (microftalmia, cataratta, corioretinite), ipoplasia e malformazioni degli arti, atrofia corticale e ritardo mentale, cicatrici cutanee (2% dei neonati);
Malattia materna nei 5 gg prima o 2 gg dopo il parto: varicella neonatale grave (letalità del 30%).
Complicanze
Impetiginizzazione delle vescicole;
Nevrassite con cerebellite (atassia);
Polmonite interstiziale con infiltrati nodulari miliariformi (1% dei casi nell'adulto; letalità del 40% nella gravida);
Glomerulonefrite da immunocomplessi;
Epatite acuta;
Cheratite;
Neutropenia e piastrinopenia;
Purpura fulminans (CID con emorragie cutanee e viscerali);
Infezioni invasive da Streptococcus pyogenes (fascite necrotizzante, shock tossico);
Sindrome di Reye (bambini in terapia con salicilato).
Diagnosi: clinica più esami di laboratorio aspecifici; si può isolare il virus dalle vescicole o dimostrare la presenza del DNA virale in esse con PCR. Sono disponibili anche gli esami sierologici (IFI, IE): sieroconversione o aumento di 4 volte del titolo anticorpale in due prelievi a distanza di 14 gg (fase acuta e di convalescenza).
Terapia: riposo a letto, farmaci sintomatici evitando l'ASA. Nei pz immunodepressi, nelle gravide in prossimità del parto o nei bambini sotto ASA Acyclovir.
C'è poi l'immunoprofilassi passiva con IgG specifiche o normali consigliate subito dopo una significativa esposizione al contagio in pz immunodeficienti, linfoma, leucemia, neonati da madre con varicella al momento del parto, neonati prematuri con madre negativa alla varicella.
Vaccinazione: virus vivo attenuato (ceppo Oka); si somministra una dose (0.5 mL) per iniezione s.c. consigliata nei bambini di 12-18 mesi o prima dei 13 anni nei bambini suscettibili; dopo i 13 anni, 2 dosi a distanza di 4-8 settimane. Effetti collaterali: febbre, dolore o reazione locale nella sede di iniezione; titolo anticorpale protettivo per 6-10 anni nel 95% dei casi. Controindicazioni: malattia febbrile, allergia, gravidanza, immunodepressione severa.
Herpes simplex
![]()
 L'infezione è ubiquitaria ed endemica, con
piccole epidemie in famiglie, ospedali, comunità. L'infezione primaria da HHV-1
avviene con trasmissione per contatto diretto con goccioline di saliva o
lesioni cutanee, generalmente nei primi 5 anni di vita, mentre l'infezione
primaria da HHV-2 per contatto sessuale negli adolescenti-giovani adulti o per
via perinatale. Si ha penetrazione del virus attraverso le mucose
(respiratoria, genitale) o cute abrasa; dopo la replicazione iniziale in
epidermide e derma si ha migrazione centripeta lungo le fibre nervose con
localizzazione e replicazione nei gangli sensitivi e autonomici (generalmente
nel ganglio di Gasser per HSV1 e nei gangli sacrali per HSV2), seguita da
migrazione centrifuga lungo le fibre nervose con formazione di lesioni cutanee
e mucose. L'infezione latente è nei neuroni dei gangli sensitivi con DNA virale
in forma episomiale e trascrizione limitata degli RNA LAT (latency-associated
transcripts); si ha riattivazione virale per stimoli periferici e centrali
seguita da migrazione centripeta e lesioni muco-cutanee limitate all'area
innervata dal neurone con infezione latente.
L'infezione è ubiquitaria ed endemica, con
piccole epidemie in famiglie, ospedali, comunità. L'infezione primaria da HHV-1
avviene con trasmissione per contatto diretto con goccioline di saliva o
lesioni cutanee, generalmente nei primi 5 anni di vita, mentre l'infezione
primaria da HHV-2 per contatto sessuale negli adolescenti-giovani adulti o per
via perinatale. Si ha penetrazione del virus attraverso le mucose
(respiratoria, genitale) o cute abrasa; dopo la replicazione iniziale in
epidermide e derma si ha migrazione centripeta lungo le fibre nervose con
localizzazione e replicazione nei gangli sensitivi e autonomici (generalmente
nel ganglio di Gasser per HSV1 e nei gangli sacrali per HSV2), seguita da
migrazione centrifuga lungo le fibre nervose con formazione di lesioni cutanee
e mucose. L'infezione latente è nei neuroni dei gangli sensitivi con DNA virale
in forma episomiale e trascrizione limitata degli RNA LAT (latency-associated
transcripts); si ha riattivazione virale per stimoli periferici e centrali
seguita da migrazione centripeta e lesioni muco-cutanee limitate all'area
innervata dal neurone con infezione latente.
Si formano vescicole con cellule giganti multinucleate e inclusioni intranucleari eosinofile. L'intensità della prima manifestazione e della natura delle recidive dipende dalle difese immunitarie: la più rilevante è l'immunità cellulo-mediata, infatti gli anticorpi non hanno funzione difensiva.
Clinica dell'infezione primaria: PI 2-12 giorni, spesso asintomatica o paucisintomatica. Nei bambini <2aa si hanno gengivostomatite e faringite: PI 6gg, sintomi prodromici generici quali febbre, scialorrea, adenomegalie, dolore. Segue la comparsa di un'eruzione pustolosa nell'area periorale e nella mucosa orale con vescicole e afte ricoperte da essudato. Si risolve in 10gg.
Herpes cutaneo: eruzione vescicolosa circoscritta "a grappolo" nella parte superiore del corpo (perlopiù dita) con febbre, dolore, parestesie, linfoadenopatie satelliti. Spesso viene confusa con un'infezione da piogeni; nel bambino è dovuta perlopiù ad autoinoculazione da infezione orale, nell'adulto da contatto professionale.
Herpes oculare: congiuntivite follicolare acuta monolaterale con cheratite puntata dendritica, dolore, riduzione del visus.
Herpes generalizzato (soggetti immunodepressi, neonati): esantema vescicoloso generalizzato, febbre elevata, lesioni viscerali necrotizzanti.
Eczema herpeticum o eruzione varicelliforme di Kaposi: vescicole ombelicate e confluenti, pustole e croste con febbre elevata e adenopatie in bambini con eczema atopico, malattia di Wiskott-Aldrich o pemfigo.
Encefalite, meningite a liquor limpido, paralisi nervi cranici.
Clinica delle recidive: hanno frequenza molto variabile, da 2-3 settimane a molti anni, e vengono scatenate da fattori stressanti di vario tipo, quali stress, UV, farmaci Si ricordi che il pz può avere una riattivazione della replicazione virale senza sintomi (shedding asintomatico), però trasmette il virus.
Herpes labiale: eruzione vescicolosa "a grappolo" nella regione perilabiale con prurito o bruciore locale, durata 7-8 gg (si autolimita).
Herpes oculare: cheratite dendritica unilaterale con ipoestesia corneale (opacamento della cornea, cheratite interstiziale e uveite a seguito di attacchi ripetuti)
Diagnosi: clinica, microscopia (esame citodiagnostico di Tzanck: evidenzia le cellule balloniformi), coltura (per il sierotipo), IF, PCR, sierologia.
Terapia
Herpes genitale e cutaneo nell'immunodepresso: acyclovir (400 mg x 5/die per os per 14-21 gg) o valacyclovir (1 g x 3/die per os per 7 gg) o famcyclovir (500 mg x 2/die per os per 7 gg);
Encefalite e herpes disseminato: acyclovir (10 mg/Kg x 3/die per e.v. per 14-21 gg).
Profilassi delle recidive:
Acyclovir (400 mg x 2/die per os) per 6 mesi-2 anni;
Valacyclovir (250 mg x 2/die o 500 mg x 1/die per os) per 6 mesi-2 anni;
Famcyclovir (125 mg x 2/die per os) per 6 mesi-2 anni.
Cytomegalovirus
![]()
 La sieropositività al virus nella popolazione
adulta italiana è altissima, del 72% a Bologna e del 92% a Bari. Il reservoir
del CMV è l'uomo, e il virus viene eliminato attraverso tutte le secrezioni in
maniera protratta in tutte le infezioni. Al prodotto del concepimento il virus
viene trasmesso sia per via transplacentare che attraverso il canale del parto,
il latte e la saliva; negli adulti il contagio è perlopiù sessuale o tramite
saliva. È frequente l'infezione da trapianto, con il picco per il trapianto di
polmone (45% dei riceventi).
La sieropositività al virus nella popolazione
adulta italiana è altissima, del 72% a Bologna e del 92% a Bari. Il reservoir
del CMV è l'uomo, e il virus viene eliminato attraverso tutte le secrezioni in
maniera protratta in tutte le infezioni. Al prodotto del concepimento il virus
viene trasmesso sia per via transplacentare che attraverso il canale del parto,
il latte e la saliva; negli adulti il contagio è perlopiù sessuale o tramite
saliva. È frequente l'infezione da trapianto, con il picco per il trapianto di
polmone (45% dei riceventi).
La patogenicità di CMV è in buona parte dovuta alla capacità di interagire con le difese immunologiche dell'ospite: CMV utilizza una serie di strategie per evadere le difese immunitarie dell'ospite, persistendo a lungo nell'ospite sano per essere trasmesso quindi ad altri individui senza raggiungere elevati livelli di replicazione perché questi potrebbero essere causa di malattia. Tramite le cellule reticolo-endoteliali il virus passa al circolo sanguigno e di lì agli organi interni.
Clinica: PI 15-60 gg, con febbre elevata continuo-remittente, cefalea, malessere generale, astenia, faringodinia (70-80%), linfoadenomegalie saltuarie laterocervicali, splenomegalia; molto frequente è anche il rash cutaneo maculo-papuloso roseoliforme, morbilliforme od orticarioide, più frequente nei pazienti trattati con penicilline semisintetiche.
Vi possono poi essere sindromi neurologiche (<1%): meningite a liquor limpido, sindrome di Guillain-Barré o encefalite, che può presentarsi come una encefalite multifocale con micronoduli e diffusa con un quadro che si caratterizza per la comparsa di alterazioni di tipo neurocognitivo, o come una ventricoloencefalite che provoca una necrosi a livello del parenchima e dei nervi cranici ed è rapidamente progressiva: i sintomi sono cefalea, fotofobia, deficit del tratto piramidale, febbre, letargia e confusione. La poliradicolite usualmente non è la prima manifestazione; il soggetto lamenta dolore, parestesie agli arti inferiori, e soprattutto sciatalgie ed ipostenie che progressivamente evolvono in alterazione del controllo degli sfinteri, ipoestesie, progressiva paralisi flaccida. La poliradicolite nel 50% è associata ad una mielite. Nel liquor c'è pleiocitosi con prevalenza di polimorfonucleati. Le indagini radiologiche non sono patognomoniche, dilatazione ventricoli.
Possibili anche pericardite, miocardite, pancreatite, polmonite interstiziale, anemia emolitica autoimmune (0.5-3%) o piastrinopenia. Altre manifestazioni possono essere la retinite e la stomatite.
Diagnosi: ricerca anticorpi anti CMV-IgM e IgG fissazione complemento, immunofluorescenza indiretta, immunoenzimatica; test di Avidità IgG.
Test della fase viremica:
Viremia: quantificazione delle particelle virali infettanti veicolate in circolo dai PMN;
Antigenemia: quantificazione dei leucociti polimorfonucleati che veicolano la fosfoproteina strutturale pp65 di CMV (UL83), proteina dotata di uno spiccato tropismo per il nucleo;
DNAemia: ricerca e quantificazione del genoma virale contenuto nei PMN o in sangue intero;
RNAemia: ricerca dei trascritti virali (RNA messaggeri) in campioni di sangue intero.
Diagnosi differenziale
Mononucleosi da EBV (faringotonsillite essudativa e linfoadenomegalie laterocervicalipresenti);
Toxoplasmosi (febbre moderata o assente, leucocitosi modesta o assente, faringotonsillite assente);
Rosolia (leucocitosi assente, faringotonsillite assente, rash maculo-papuloso pallido ad elementi di piccole dimensioni);
Leucemia (faringotonsillite assente, condizioni generali gravi, gravi alterazioni ematologiche con quadro cellulare periferico monomorfo per la presenza dei blasti);
Epatite virale acuta (diverso quadro clinico, leucocitosi assente, transaminasi marcatamente aumentate).
Terapia: riposo e terapia sintomatica. Nel pz AIDS o immunocompromesso si fa terapia antivirale con Gancyclovir 5mg/Kgx2die o Foscarnet 60mg/kgx3die o 90mg/kgx2die o Cidofovir 5mg/kg 1 volta sett + Probenecid, o Valaganciclovir.
Mononucleosi
![]()
 Malattia infettiva a decorso generalmente acuto,
sostenuta dal virus di Epstein-Barr e caratterizzata da febbre elevata,
faringo-tonsillite, linfoadenomegalie latero-cervicali, splenomegalia e
leucocitosi con linfo-monocitosi e presenza in circolo di cellule mononucleate
atipiche (virociti).
Malattia infettiva a decorso generalmente acuto,
sostenuta dal virus di Epstein-Barr e caratterizzata da febbre elevata,
faringo-tonsillite, linfoadenomegalie latero-cervicali, splenomegalia e
leucocitosi con linfo-monocitosi e presenza in circolo di cellule mononucleate
atipiche (virociti).
Ubiquitaria, endemica in tutti i paesi del mondo, l'infezione può manifestarsi a qualunque età, ma prevalentemente negli adolescenti e nei giovani adulti (15-25 anni). È spesso asintomatica nella prima infanzia, mentre nel giovane di solito si ha la manifestazione tipica. È più precoce nei paesi in via di sviluppo (1-4 anni), più tardiva nei paesi industrializzati (14-18 anni). Si trasmette per contagio diretto tramite contatto con saliva e secrezioni respiratorie (bacio) o indiretto tramite oggetti contaminati (stoviglie, posate, ecc.) nonché per via ematica.
L'eliminazione del virus permane a lungo, anche per un anno dopo la guarigione clinica, forme inapparenti incluse.
Patogenesi: il virus penetra per via oro-faringea, infettando le cellule epiteliali della mucosa e diffondendosi ai linfociti B (cellule bersaglio) del tessuto linfoide oro-faringeo. Di qui passa ai linfonodi regionali per via linfatica per poi dare disseminazione ematica. Replica in linfociti B, cellule follicolari dendritiche, cellule epiteliali rino-faringee e della cervice uterina (recettore CR2: glicoproteina di 145 Kda specifico per la componente C3 della cascata del complemento); si ha interessamento di una quota elevata dei linfociti B circolanti (sino al 20%) con attivazione policlonale e produzione di Ig: anticorpi eterofili (IgM: agglutinine degli eritrociti di montone ed emolisine di quelli di bue), anticorpi anti-piastrine, anticorpi anti-linfociti, ecc. Si ha la comparsa nel sangue periferico di virociti o cellule di Downey: linfociti T attivati con dimensioni elevate, forma variabile, citoplasma basofilo, vacuolizzato e schiumoso, nucleo ovalare o lobulato con cromatina densa ed irregolare. Il quadro ematologico periferico è polimorfo "a cielo stellato". Vi sono infiltrati infiammatori mononucleati con linfociti B e virociti in molti organi (milza, fegato, linfonodi, cuore, reni, sistema nervoso centrale), in sede perivascolare e a focolaio. La milza è ingrandita e friabile, con frequenti emorragie sottocapsulari (infiltrati infiammatori peri-vascolari), il fegato ingrandito con necrosi parcellare e infiltrati degli spazi portali.
La risposta immunitaria protettiva è cellulo-mediata (linfociti T CD8+ suppressor) e umorale (Ab anti-VCA, -ENBA, -EA) e consente la soppressione della replicazione virale con il superamento della fase acuta.
Una volta risolta l'infezione acuta EBV è ancora dimostrabile in una certa quota di linfociti B (memory B cells) come pure nelle cellule epiteliali rinofaringee; per tutta la vita permane eliminazione saltuaria del virus nella saliva.
Si ha riattivazione in corso di depressione dell'immunità cellulo-mediata (infezione da HIV, leucemie-linfomi, ciclosporina A, ecc.).
Clinica: PI nei bambini 10 - 15gg, adulti 30 - 60gg; inizialmente si hanno febbre elevata, cefalea, malessere generale, faringotonsillite (eritematosa, pseudomembranosa) con faringodinia (70-80%) e petecchie del cavo orale (30%). Si rilevano linfoadenomegalie laterocervicali o sistemiche (ascellari, inguinali, epitrocleari, ecc.), con linfonodi duro-elastici, mobili e dolenti alla palpazione; è frequente splenomegalia (50%), con milza di consistenza friabile e facilmente soggetta a rottura.
Segni associati sono epatomegalia (20%), rash cutaneo maculo-papuloso roseoliforme, morbilliforme od orticarioide (10%), più frequente nei pazienti trattati con penicilline semisintetiche; ittero (8%), sindromi neurologiche (<1%): meningite a liquor limpido, encefalite, sindrome di Guillain-Barré, anemia emolitica autoimmune (0.5-3%); molto rare: piastrinopenia, neutropenia, polmonite interstiziale, miocardite, pericardite, orchite, ulcere dei genitali.
In circa 10 - 14gg c'è la risoluzione spontanea di febbre e faringotonsillite, a seguire la risoluzione spontanea di astenia, linfoadenomegalie e splenomegalia (nell'arco di 2-4 settimane). L'infezione cronica persistente sembra possa dare la cosiddetta "sindrome da affaticamento cronico" con astenia spiccata e persistente, febbricola, cefalea, artro-mialgie, depressione psichica.


Diagnosi
Reazione di Paull-Bunnell: ricerca Ab eterofili; Dopo alcuni mesi: negativizzazione;
Reazione di Paul-Bunnell-Davidsohn: ricerca Ab eterofili previo adsorbimento del siero su rene di cavia ed emazie di bue (si differenziano da quelli prodotti nel soggetto sano o con malattia da siero);
Presenza di agglutinine fredde, Ab anti-muscolo liscio, Ab anti-nucleo, positività fattore reumatoide e VDRL;
![]()
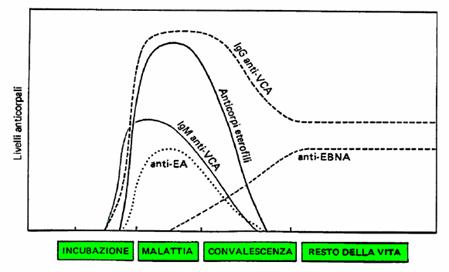 Ricerca anticorpi anti-EBV (immunofluorescenza
indiretta-immunoenzimatica): IgM anti-antigene capsidico (EB-VCA), comparsa
all'esordio e scomparsa in 2 - 3 mesi; IgG anti-antigene capsidico (EB-VCA),
comparsa all'esordio ma durata permanente; IgG anti-antigene nucleare (EBNA),
comparsa in 2-3 mesi e durata permanente; IgG anti-componente diffusa antigene
precoce (EB-EA), comparsa in 1 mese e scomparsa in 3 -6;
Ricerca anticorpi anti-EBV (immunofluorescenza
indiretta-immunoenzimatica): IgM anti-antigene capsidico (EB-VCA), comparsa
all'esordio e scomparsa in 2 - 3 mesi; IgG anti-antigene capsidico (EB-VCA),
comparsa all'esordio ma durata permanente; IgG anti-antigene nucleare (EBNA),
comparsa in 2-3 mesi e durata permanente; IgG anti-componente diffusa antigene
precoce (EB-EA), comparsa in 1 mese e scomparsa in 3 -6;
Ricerca EBV tramite indagini di biologia molecolare su sangue e campioni bioptici: ibridazione del DNA e PCR;
Ricerca EBV tramite esame colturale (gargarizzato, linfociti circolanti).
Diagnosi differenziale
Sindrome mononucleosica da CMV (faringotonsillite essudativa e linfoadenomegalie laterocervicali più rare e meno evidenti);
Toxoplasmosi linfoghiandolare (febbre moderata o assente, leucocitosi modesta o assente, faringotonsillite assente);
 Rosolia (leucocitosi assente, faringotonsillite
assente, rash maculo-papuloso pallido ad elementi di piccole dimensioni);
Rosolia (leucocitosi assente, faringotonsillite
assente, rash maculo-papuloso pallido ad elementi di piccole dimensioni);
Leucemia (faringotonsillite assente, condizioni generali gravi, gravi alterazioni ematologiche con quadro cellulare periferico monomorfo per la presenza dei blasti);
![]() Epatite virale acuta (diverso quadro clinico,
leucocitosi assente, transaminasi marcatamente aumentate);
Epatite virale acuta (diverso quadro clinico,
leucocitosi assente, transaminasi marcatamente aumentate);
Faringotonsillite batterica (leucocitosi neutrofila, sintomi e segni clinici locali, transaminasi normali).
Terapia: riposo a casa per 2 settimane, eventualmente terapia sintomatica. Nei casi complicati (febbre elevata, essudato faringo-tonsillare spiccato, disfagia, dispnea, linfoadenomegalie voluminose, sindromi neurologiche, miocardite, pericardite, anemia emolitica, piastrinopenia grave) somministrare prednisone (20-60 mg/die), a scalare, per 7-14 giorni e acyclovir, vidarabina. Evitare attività fisica per almeno 4 settimane dalla guarigione e donazione di sangue per almeno 6 mesi dall'inizio della malattia.
Morbillo
 Malattia infettiva acuta ad eziologia virale
altamente contagiosa che colpisce generalmente i bambini e si manifesta con
febbre, mucosite ed esantema maculo-papuloso generalizzato.
Malattia infettiva acuta ad eziologia virale
altamente contagiosa che colpisce generalmente i bambini e si manifesta con
febbre, mucosite ed esantema maculo-papuloso generalizzato.
![]() Malattia
endemica in tutto il mondo, si verificano 45 milioni di casi con 1 milione di
morti all'anno. Ha maggiore incidenza tra inverno e primavera; si sviluppano
piccole epidemie ogni 2-3 anni. L'infezione è più precoce (< 3 anni) nelle
aree urbane, più tardiva (5-7 anni) in quelle rurali, ma la morbosità massima è
nei bambini < 2 anni. In Africa ha elevata mortalità nei bambini di 1-4
anni. Alla guarigione si sviluppa immunità permanente, anche se si sviluppano
piccole epidemie tra gli adolescenti vaccinati nella prima infanzia in assenza
di richiamo.
Malattia
endemica in tutto il mondo, si verificano 45 milioni di casi con 1 milione di
morti all'anno. Ha maggiore incidenza tra inverno e primavera; si sviluppano
piccole epidemie ogni 2-3 anni. L'infezione è più precoce (< 3 anni) nelle
aree urbane, più tardiva (5-7 anni) in quelle rurali, ma la morbosità massima è
nei bambini < 2 anni. In Africa ha elevata mortalità nei bambini di 1-4
anni. Alla guarigione si sviluppa immunità permanente, anche se si sviluppano
piccole epidemie tra gli adolescenti vaccinati nella prima infanzia in assenza
di richiamo.
Patogenesi: Il morbillo (come la varicella) è estremamente contagioso e si diffonde soprattutto attraverso le goccioline escrete da naso, gola e bocca di un soggetto nello stadio prodromico o eruttivo precoce della malattia, oppure mediante nuclei di goccioline disperse nell'aria. Il contagio indiretto da parte di persone non infette o mediante oggetti è raro. Il periodo contagioso della malattia si estende da 2-4 giorni prima della comparsa dell'eruzione fino a 2-5 giorni dopo il suo inizio. Il virus scompare dal naso e dalle secrezioni faringee dal momento in cui si risolve l'eruzione cutanea. Le persone che presentano una lieve desquamazione dopo l'eruzione non sono più contagiose.
Dopo la penetrazione si ha replicazione virale nei linfonodi regionali, con una prima viremia dopo 24-48 ore (diffusione ematica tramite macrofagi e linfociti) e la localizzazione e moltiplicazione nel sistema reticolo-endoteliale (linfonodi, fegato, milza, midollo osseo). Si ha poi una seconda viremia dopo 5-6 giorni con disseminazione in tutti gli organi e formazione di cellule giganti mesenchimali multinucleate negli organi linforeticolari (cellule di Wharthin-Finkeldey) e cellule giganti epiteliali nelle lesioni cutanee e mucose.
L'esantema è sia diretto (da replicazione virale nelle cellule endoteliali) che immunomediato.
Clinica classica
Periodo di incubazione (9-12 giorni);
Fase prodromica o di invasione (1-3 giorni): febbre elevata, malessere generale, astenia, mucosite (congiuntivite con iperemia congiuntivale e lacrimazione, rinite con rinorrea, faringite con faringodinia, laringo-tracheite con tosse secca) ed enantema con segno di Köplik (chiazze rotondeggianti rosso-vivo con area centrale biancastra sulla mucosa delle guance);
Fase esantematica (5-6 giorni): febbre elevata, cefalea, malessere, astenia, inappetenza, insonnia, esantema maculo-papuloso con progressione cranio-caudale (esordio in regione retro-auricolare e alla fronte, poi diffusione a volto, collo, tronco e arti nei successivi 2-3 giorni), lesioni cutanee prima rotondeggianti, regolari e rosso-pallido, poi confluenti, irregolari e rosso-cupo. Le aree palmo-plantari sono indenni. C'è edema del volto con linfoadenomegalie e splenomegalia;
Fase di risoluzione e di convalescenza (3-5 giorni): caduta della febbre per lisi con progressiva risoluzione di malessere, inappetenza, insonnia e regressione dell'esantema con progressione cranio-caudale: si ha desquamazione cutanea furfuracea. Per alcuni giorni persiste astenia moderata, mentre le linfoadenomegalie e la splenomegalia persistono per alcune settimane.
Cliniche rare
Forma attenuata (bambini <6 mesi, soggetti trattati con IgG specifiche): febbricola, esantema maculo-papuloso modesto e fugace;
Forma atipica (bambini vaccinati con vaccino ucciso): esantema con esordio dalle estremità (polsi e caviglie) anche nelle aree palmoplantari, petecchie, ecchimosi, polmonite lobare o pleurite essudativa;
Forma emorragica e ipertossica (immunodepressi): emorragie cutanee e mucose, iperpiressia, alterazione stato di coscienza, polmonite, encefalite, insufficienza multi-organo;
Nella gravida: talvolta aborto o parto prematuro.
Complicanze: sovrinfezioni batteriche (otite media, mastoidite, sinusite, meningite, polmonite lobare o disseminata) o complicanze virali (laringite stenosante o pseudo-croup, bronchiolite, polmonite interstiziale). In più possono presentarsi l'encefalo-mielite (1:1000 casi, esordio immediato, mortalità 10-15%, frequenti sequele neuropsichiche) o la panencefalite subacuta sclerosante, PESS (esordio dopo vari anni, decorso lentamente progressivo, decesso entro 1-3 anni).
In acuto possono presentarsi anche piastrinopenia con petecchie ed ecchimosi, linfoadeniti mesenteriche con dolore addominale, cherato-congiuntivite persistente nonché elterazioni dell'ECG e miocardite.
Diagnosi: clinica associata alle alterazioni laboratoristiche (leucopenia e neutropenia), alla ricerca di Ag o RNA virali negli strisci delle secrezioni respiratorie o dal colturale dei tamponi. Vi sono poi gli esami sierologici: un aumento delle IgM di 4x è indicativo di infezione acuta in atto.
Terapia: riposo a letto ed eventualmente farmaci sintomatici ed espettoranti. Le complicanze batteriche si curano con antibiotici, il croup con cortisonici. I pz vanno isolati fino a 5gg dopo l'esordio dell'esantema. È possibile l'immunoprofilassi passiva con IgG entro 72h dall'esordio nei soggetti a rischio; la vaccinazione con virus vivo attenuato è consigliata al 15° mese con richiami a 5 e 12 anni.
Rosolia
 Malattia infettiva acuta ad eziologia virale
moderatamente contagiosa, che interessa prevalentemente i bambini ed è
caratterizzata da esantema maculo-papuloso e linfoadenomegalie retronucali,
retroauricolari e laterocervicali posteriori generalizzato.
Malattia infettiva acuta ad eziologia virale
moderatamente contagiosa, che interessa prevalentemente i bambini ed è
caratterizzata da esantema maculo-papuloso e linfoadenomegalie retronucali,
retroauricolari e laterocervicali posteriori generalizzato.
![]() Malattia endemica in tutto il mondo, ha maggiore
incidenza tra inverno e primavera; vi sono epidemie ogni 5-10 anni e piccole
epidemie in collegi e altre comunità chiuse. Ha morbosità massima tra 6 e 12
anni, e la guarigione conferisce immunità permanente.
Malattia endemica in tutto il mondo, ha maggiore
incidenza tra inverno e primavera; vi sono epidemie ogni 5-10 anni e piccole
epidemie in collegi e altre comunità chiuse. Ha morbosità massima tra 6 e 12
anni, e la guarigione conferisce immunità permanente.
Patogenesi: il virus è eliminato dal malato nelle secrezioni rinofaringee; penetra tramite la mucosa delle vie respiratorie superiori e la congiuntiva, e per contrarre la patologia sono necessari contatti stretti e prolungati col malato. La contagiosità si ha da 5 giorni prima a 5 giorni dopo la comparsa dell'esantema; c'è eliminazione virale protratta (12-18 mesi) nel neonato con rosolia congenita.
Clinica classica: asintomatica nel 50-60% (a volte con solo linfoadenomegalie), ha PI 12-23 giorni.
Periodo di invasione (1-3 giorni): febbricola, cefalea, astenia, inappetenza, lieve mucosità, linfoadenomegalie retroauricolari, retronucali e latero-cervicali posteriori non dolenti (a volte diffuse);
Periodo esantematico: febbre moderata (a volte assente), esantema maculo-papuloso con lesioni rosa-pallido sfumate e distanziate, con progressione cranio-caudale, modesta splenomegalia;
Regressione febbre ed esantema (con progressione cranio-caudale) dopo 3-4 giorni.
Complicanze
Artropatia (30% delle donne adulte): artralgie o artriti migranti a dita, polsi e ginocchia, a volte persistenti per alcune settimane;
Encefalomielite acuta (1 caso su 6000): elevata letalità (20%), frequenti sequele neurologiche;
Encefalite progressiva ad esordio tardivo;
Piastrinopenia autoimmune con emorragie cutanee e mucose.
Diagnosi: clinica, laboratorio (aumento plasmacellule), isolamento virale, sierologia (aumento IgM 4x).
Terapia: riposo, terapia sintomatica e cortisonici nei casi di gravi complicanze; isolamento per 7gg dalla scomparsa dell'esantema. Nella gravida che venisse esposta al contagio si somministrano IgG specifiche entro 72h e si effettuano gli esami sierologici.
Scarlattina
Malattia dovuta all'infezione da Streptococcus pyogenes produttore di tossina pirogena. Endemico-epidemica, moderatamente diffusiva, è caratteristica dei bambini di 3-10 anni. Si trasmette per via aerea.
 Clinica: PI 2-5 giorni.
Clinica: PI 2-5 giorni.
Esordio clinico: febbre, cefalea, nausea, vomito, faringodinia, enantema (lingua "a fragola bianca" e "a fragola rossa");
Dopo 24-36 ore: esantema eritemato- maculoso dalla radice degli arti a tutti gli arti e al tronco, con risparmio di bocca, naso, mento;
Guarigione in 4-7 giorni con desquamazione cutanea.
![]() Forme
atipiche: attenuate, gravi (tossiche, bollose, gangrenose), chirurgica,
puerperale.
Forme
atipiche: attenuate, gravi (tossiche, bollose, gangrenose), chirurgica,
puerperale.
Complicanze
per contiguità (ascesso tonsillare, otite media, sinusite, mastoidite, linfoadenite, ascesso cerebrale);
tossiche (miocardite, nefrite interstiziale);
immunologiche (malattia reumatica, glomerulonefrite acuta).
Diagnosi: clinica, laboratorio (aumento VES, leucocitosi neutrofila, aumento TAS), tampone faringeo.
Terapia: benzilpenicillina, amoxicillina, eritromicina. Isolamento sino a 48 ore dall'inizio della terapia antibiotica.
Esantema critico o sesta malattia
Malattia causata dall'herpes virus umano-6 (HHV-6), che interessa prevalentemente i bambini nei primi 2 anni di vita e che si manifesta con febbre seguita da un esantema maculo-papuloso fugace.
Ha
diffusione ubiquitaria, con l'infezione primaria che viene generalmente
contratta tra i 6 e i 24 mesi di vita. L'infezione latentizza in linfociti e
cellule epiteliali, e il virus viene eliminato con saliva e secrezioni  respiratorie (malati e portatori). Si trasmette
per via respiratoria e ha modesta contagiosità, dando perciò luogo a casi
sporadici con massima incidenza in autunno e primavera.
respiratorie (malati e portatori). Si trasmette
per via respiratoria e ha modesta contagiosità, dando perciò luogo a casi
sporadici con massima incidenza in autunno e primavera.
![]() Clinica: infezioni primarie spesso asintomatiche. PI
5-15gg.
Clinica: infezioni primarie spesso asintomatiche. PI
5-15gg.
Esordio brusco con iperpiressia, malessere, rinorrea, faringodinia, vomito, irrequietezza;
Dopo 2-3 giorni: linfoadenomegalie laterocervicali, retroauricolari, occipitali; eritema del timpano;
Dopo 3-5 giorni: regressione della febbre per crisi e miglioramento dei sintomi generali; comparsa dell'esantema costituito da maculo-papule fini di colore rosa tenue su viso, tronco, collo e radice degli arti (raramente alle estremità);
Regressione dell'esantema dopo 1-2 giorni.
Complicanze: si possono avere crisi convulsive nei bambini sotto i 2 anni, tensione delle fontanelle, meningite e meningo-encefalite, epatite acuta ed epatite fulminante, un'infezione disseminata letale e una sindrome simil-mononucleosica (espressione dell'infezione primaria nell'adulto immunocompetente).
Nell'immunocompromesso le manifestazioni sono variabili e solitamente dovute a riattivazione dell'infezione latente; vi sono febbre ed esantema maculo-papuloso generalizzato con polmonite interstiziale, encefalite, epatite acuta, aplasia midollare, reazione di rigetto al trapianto, rapida progressione dell'infezione da HIV e leucoencefalopatia multifocale progressiva.
Diagnosi: clinica, isolamento del virus da sangue e saliva (esame colturale, PCR), reazioni sierologiche (immunoenzimatiche, immunofluorescenza indiretta): ricerca IgM e IgG. Al laboratorio leucopenia con neutropenia e linfocitosi relativa.
Terapia: sintomatica ed eventualmente Foscarnet.
Parotite
Malattia virale acuta contagiosa e generalizzata che provoca abitualmente tumefazione dolorosa delle ghiandole salivari, più comunemente delle parotidi.
L'agente responsabile, un paramixovirus, viene diffuso tramite le goccioline di saliva infetta o per contatto diretto con materiale contaminato da saliva infetta. Il virus probabilmente penetra attraverso la bocca. Esso si può ritrovare nella saliva per 1-6 giorni prima della comparsa della tumefazione delle ghiandole salivari e per tutta la sua durata (di solito 5-9 giorni). Il virus è stato isolato dal sangue e dalle urine dei pazienti e dal LCR dei soggetti con interessamento del SNC. Un attacco di solito conferisce immunità permanente, anche quando si ha tumefazione unilaterale della ghiandola salivare.
La parotite è endemica in alcune zone intensamente popolate, ma può presentarsi in epidemie quando molti individui a rischio di contagio sono raggruppati insieme. È meno contagiosa rispetto al morbillo e alla varicella.
L'incidenza è massima nel tardo inverno e all'inizio della primavera. Sebbene la malattia possa presentarsi ad ogni età, la maggior parte dei casi si verifica in bambini di età compresa fra 5 e 10 anni; essa è insolita nei bambini di età < 2 anni e i lattanti fino a 1 anno solitamente sono immuni. Circa il 25-30% dei casi decorre in maniera asintomatica.
Clinica: PI 14-24 giorni; poi brividi, cefalea, anoressia, malessere generale e febbre bassa o moderata che può durare 12-24 h prima che compaia la tumefazione ghiandolare. Il primo sintomo della parotite è il dolore alla masticazione o alla deglutizione; la parotide o le altre ghiandole salivari colpite sono estremamente dolenti. Con lo svilupparsi della parotite la temperatura spesso sale a 39,5-40°C, La tumefazione ghiandolare raggiunge l'acme al secondo giorno circa e si associa a edema tissutale che si estende oltre la parotide davanti e al di sotto dell'orecchio. Solitamente, la parotite è bilaterale.
Complicanze
Orchite o ooforite: il 20% circa dei pazienti maschi in età postpuberale presenta un'infiammazione testicolare (orchite) che è di solito monolaterale. Può seguire un certo grado di atrofia testicolare, ma la sterilità è rara;
Meningoencefalite: cefalea, rigidità nucale, pleiocitosi del LCR compaiono nell'1-10% dei pazienti. Segni più gravi di encefalite si hanno in circa 1 su 1000-5000 casi di parotite, con sonnolenza o addirittura coma o convulsioni che possono presentarsi improvvisamente;
Pancreatite: verso la fine della prima settimana, alcuni pazienti possono accusare grave nausea e vomito, con dolore addominale particolarmente intenso all'epigastrio, che fa pensare a una pancreatite. Questi sintomi scompaiono nell'arco di 1 sett. e il paziente guarisce completamente.
Terapia: la terapia è sintomatica.
Parvovirus B19 o megaloeritema o quinta malattia
![]()
 Si trasmette più frequentemente per via respiratoria,
ma anche per via ematica (trasfusioni di sangue ed emoderivati) o
materno-fetale (trasmissione nel 30% dei casi). L'infezione generalmente è
contratta nelle prime due decadi di vita: oltre i 2/3 della popolazione adulta
sono IgG-positivi. La contagiosità è moderata, con piccole epidemie in inverno
e primavera e guarigione che conferisce un'immunità permanente. L'esantema ha
patogenesi immunologica.
Si trasmette più frequentemente per via respiratoria,
ma anche per via ematica (trasfusioni di sangue ed emoderivati) o
materno-fetale (trasmissione nel 30% dei casi). L'infezione generalmente è
contratta nelle prime due decadi di vita: oltre i 2/3 della popolazione adulta
sono IgG-positivi. La contagiosità è moderata, con piccole epidemie in inverno
e primavera e guarigione che conferisce un'immunità permanente. L'esantema ha
patogenesi immunologica.
Patogenesi: il virus ha tropismo per gli eritrociti, e la specificità dell'infezione dipende dall'esistenza di un recettore cellulare per il virus, il globoside (Gb4), un glicofosfolipide chiamato AgP, presente sui precursori eritroidi, sugli eritroblasti e sui megacariociti. Lo stesso Ag si trova anche a livello di polmone, cuore, fegato, rene, cellule endoteliali, rendendo conto dell'estrema variabilità delle manifestazioni cliniche.
Clinica: l'infezione spesso è asintomatica; PI 5-15 giorni. Si presentano poi febbre moderata, astenia, faringodinia con un esantema eritematoso del volto con distribuzione simmetrica a livello delle guance (aspetto "a farfalla" o "a viso schiaffeggiato").
Dopo 1-4 giorni appare un esantema maculo-papuloso bilaterale e simmetrico di colore rosso vivo sulle superfici estensorie di braccia e cosce accompagnato da lieve prurito; segue estensione dell'esantema agli arti, al tronco e alle natiche (pochi elementi). Le lesioni hanno aspetto reticolare (confluenti e pallide al centro). La risoluzione avviene con desquamazione dopo circa 10 giorni. Si ha anemia lieve-moderata.
Vi sono manifestazioni articolari nell'80% degli adulti, in particolare donne, con gonfiore, rigidità, limitazione funzionale, e più frequentemente sono interessate mani, dita, ginocchia, gomiti. I sintomi durano 1-3 settimane, e possono essere l'unica manifestazione dell'infezione acuta.
Altre manifestazioni:
disturbi neurologici;
miocarditi;
epatiti;
malattie reumatiche;
vasculiti;
encefaliti e meningiti asettiche;
mielite trasversa;
sindrome di Guillan-Barre;
atassia cerebellare acuta.
Complicanze
Crisi aplastica transitoria: anemia acuta severa in pazienti affetti da anemia drepanocitica, sferocitosi, ellissocitosi, talassemia;
Ipoplasia midollare cronica: anemia cronica in pazienti affetti da infezione da HIV, immunodeficienze congenite, leucemie, linfomi o sottoposti a trapianto d'organo;
Idrope fetale: idrope generalizzata con anemia severa del feto a seguito della trasmissione nel II trimestre di gravidanza (generalmente letale);
Poliartropatia simmetrica nelle donne adulte.
Diagnosi: clinica, esami sierologici (metodiche immunoenzimatiche e radioimmunologiche): ricerca IgM e IgG; ricerca DNA virale (PCR).
Terapia: sintomatica, emotrasfusioni in caso di anemia severa, immuno-globuline standard.
 |
| Appunti su: faringotonsillite bamnino, |
|
| Appunti Bellezza |  |
| Tesine Bambini |  |
| Lezioni Nutrizione |  |