 |
|
| Appunti universita |
|
 |
|
| Appunti universita |
|
| Visite: 2326 | Gradito: |
Leggi anche appunti:La tossicodipendenzaLa tossicodipendenza L' Organizzazione Mondiale della Sanità (O.M.S.) definisce Farmacoterapia dell'ipertensione arteriosa polmonareFarmacoterapia dell'ipertensione arteriosa polmonare L'ipertensione polmonare Norme di assistenza agli infermiNorme di assistenza agli infermi Assistenza morale al malato E' |
 |
 |
DIABETE - BAMBINI
Con il termine diabete indichiamo un quadro sindromico molto complesso caratterizzato da iperglicemia.
Classificazione
un diabete di tipo 1 che rappresenta il 90%, è poligenico, si presenta in maniera acuta, nella prima infanzia, non correlato all'obesità, con chetosi frequente, positivo per ICA e GAD, con assenza di peptide C, associato a patologia autoimmune, con 2-4% di correlazione familiare;
un tipo 2 (7-9%), poligenico, con presentazione clinica variabile, da improvvisa ad insidiosa, in genere manifesto in età puberale, correlato all'obesità, con chetosi rara, non legato ad eziologia autoimmune, peptide-C positivo, correlato con un 40-80% alla familiarità;
un MODY (1-3%) monogenico, presentazione variabile, spesso ma non sempre con presentazione post-puberale, raramente sono presenti anticorpi, correlata familiarità fino al 90%.
Diabete di tipo 1
Epidemiologia: È la malattia metabolica più frequente in età pediatrica. La frequenza della patologia è maggiore in età pediatrica rispetto all'età adulta. L'incidenza è più alta nei paesi del benessere (Italia 17/100.000/anno) .
Eziopatogenesi: È determinata da distruzione autoimmune delle cellule β con conseguente assenza di produzione di insulina. Probabilmente è un problema virale o autoimmune e le due cose possono essere correlate. Predisposizione preesistente (HLA DR3, DR4, DQ2). Fattori ambientali (virus, alimenti, etc.). Associazioni con altre malattie autoimmuni:
Sistema endocrino: autoimmunità tiroidea, tiroiditi, Graves, Addison, ipoparatiroidismo;
Apparato digerente: celiachia (DQ2), gastrite atrofica;
Cute: vitiligo, alopecia, dermatite erpetiforme, psoriasi, granuloma anulare;
Collagene: artrite reumatoide, lupus, uveite;
Sistema nervoso: sclerosi multipla.
Vi è una correlazione specifica con alcuni HLA tra i quali ricordiamo il DR3-DR4-DQ2-DQ8; gli HLA b7 e DR2 sembrano essere protettivi. Questa patologia si manifesta in gemelli concordi. Si riconosce il ruolo di stress psichici, lutti, adolescenza, diete dimagranti, glutine, proteine del latte, enterovirus, coxsackie. Di fatto è stato appurato da tempo che l'insorgenza di diabete tipo1 è preceduto molto spesso da una forma febbrile virale.
Chetoacidosi. Il meccanismo della chetoacidosi parte dal fatto che non vi è insulina, il glucosio non entra nelle cellule le quali sono costrette ad utilizzare altre fonti di energia con cortisolo, glucagone, adrenalina e GH. Questi dovrebbero stimolare il rilascio di insulina, che però non può essere prodotta, pertanto si avvia la lipolisi che produce chetoacidosi.
Manifestazioni cliniche: L'esordio è subdolo, tra i 10-20 anni. I sintomi di esordio sono la polifagia, la poliuria e la polidipsia associati a calo ponderale nonostante questi bambini mangino tanto. La poliuria si giustifica per effetto osmotico del glucosio filtrato dal rene. La polidipsia è diretta conseguenza della poliuria mentre l'astenia è presente perché c'è calo ponderale. Si possono associare anche disturbi gastrointestinali. Nel 25% dei casi c'è chetoacidosi per produzione dei corpi chetonici dall'acetil-CoA.
La parte più delicata sono le complicanze, distinte in acute e croniche. Tra le acute annoveriamo la chetoacidosi, che può essere recidivante e l'ipoglicemia. Tra le croniche vi sono la retinopatia che si manifesta dopo 8 anni, la nefropatia più a lungo termine, la neuropatia, la vascolopatia coronarica, la gastro ed osteopatia e disordini del comportamento alimentare.
Diagnosi: I criteri diagnostici minimi sono glicemia a digiuno superiore a 125 mg/dl oppure una glicemia casuale di oltre 200; la glicosuria e le alterazioni del test di carico di glucosio. Possiamo effettuare il dosaggio del peptide C, e l'emoglobina glicata. La chetoacidosi è diagnosticata tramite i valori del pH che dev'essere inferiore a 7,25 e bicarbonato inferiore a 15 mEq/l. Sono presenti in genere iponatriemia, ipopotassiemia, leucocitosi reattiva. In sintesi, schematizzando:
Iperglicemia, glicosuria, iperosmolarità;
Chetonemia, chetonuria;
Acidosi (pH <7.25, bicarbonato < 15 mEq/l);
Iponatremia (Na ridotto di 1.6 mEq/l per ogni 100 mg/dl di glucosio);
Ipopotassiemia (K 0.6 per ogni 0.1 pH );
Aumento creatinina, azotemia (disidratazione);
Leucocitosi.
Spesso questi pazienti hanno diagnosi erronee di sepsi urinarie per la minzione abnorme, ipertiroidismo, disturbi dell'adolescenza, disturbi psichiatrici ecc, fino a svelare l'alterata glicemia.
Terapia: Consiste in insulina, piano alimentare, autocontrollo ed esercizio fisico. Abbiamo 4 tipi di insulina:
Lispro e aspart il cui effetto inizia entro 5-15 minuti, raggiunge un picco entro 45-75 minuti e dura 2-4 ore. L'insulina rapida con inizio dell'effetto di circa 30 minuti, massimo effetto entro 2-4 ore e durata dell'effetto di 5-8 ore;
Nph o lenta il cui effetto inizia entro 2 ore, il picco massimo arriva dopo 6-12 ore e l'effetto dura 18-28 ore;
Infine l'ultralenta con inizio a 4 ore, picco a 10-24 ore e durata oltre le 36 ore.
Come supporto all'insulina: la dieta, normocalorica e normoglicidica (non è una dieta speciale) con 55% di carboidrati, 15% di proteine ed 30% di grassi, un piano equilibrato e normalizzato per l'età. L'esercizio fisico è cruciale e dopo due/tre settimane dall'inizio si arriva ad una parziale riduzione del deficit di insulina e se il paziente continua con insulina può andare in ipoglicemia (la cosiddetta LUNA di MIELE). È una fase di apparente benessere a cui segue lo squilibrio.
Trattamento della chetoacidosi: è necessario reidratare e correggere gli squilibri con 10-20 ml/kg di fisiologica allo 0,9%, seguiti da glucosata al 50%, seguiti da 1-2 mEq/kg di K e poi F. Soltanto alla fine di suddetto trattamento si somministra insulina in piccole dosi: 0,1 unità/kg ogni due ore e.v. oppure ogni 4 s.c. oppure ogni ora in infusione continua. Se l'acidosi è severa si usa bicarbonato.
Attenzione all'edema! Sospettiamo edema cerebrale quando ci sono i segni dell'aumento di pressione endocranica che non spariscono una volta corretta la glicemia.
Il rischio che questi bambini ricevano troppi liquidi e sviluppino edema cerebrale esiste e non è trascurabile: durante l'iperglicemia, il SNC compensa l'aumento dell'osmolarità ematica producendo una serie di agenti osmotici metabolicamente inerti (tra questi figurano anche aminoacidi simil-taurina) che vengono prodotti molto rapidamente ma che, una volta risolto il carico osmotico, vengono eliminati più lentamente. Correggendo la glicemia in poco tempo, rischiamo di trovare un SNC ricco sotto il profilo osmotico e dunque, il richiamo d'acqua provocherà rigonfiamento cellulare. Per questo è utile somministrare diuretici osmotici. Facciamo una RMN, controlliamo il fondo oculare e, in caso di edema, diamo mannitolo.
Follow-up: L'emoglobina glicata ci fa capire per quanto tempo il paziente è stato esposto a valori di glicemia alterata fino a 3 mesi prima. L'emoglobina glicata dovrebbe essere al di sotto di 5,5 mg/dl. I pazienti si possono autocontrollare con i reflettometri (che controllano la glicemia), con stickers sulle urine (clinitest) e con gli stick per la chetonuria che dosano l'acido acetico.
In età pediatrica i bambini sono istruiti sul tipo di patologia, vengono contattati dallo psicologo, fanno spesso campi scuola attraverso i quali imparano ad autogestirsi.
MODY - Maturity Onset Diabetes of the Young
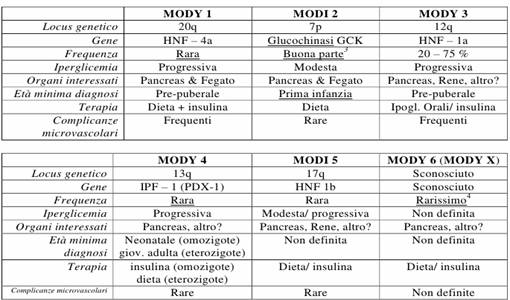 Un diabete come quello dell'adulto che inizia in
epoca pediatrica. Ha una bassa prevalenza. Non è immunologico, ma legato ad una
mutazione a trasmissione autosomica dominante, è monogenico. Esordisce spesso
in età neonatale, la gravità è lieve-media tranne che nel tipo 3.
L'inquadramento è complesso data la recente identificazione. Non richiede
sempre insulina. Sono stati descritti 6 tipi di MODY. Bisogna essere sicuri che
il paziente non abbia patologie in atto ed escludere dunque iperglicemie da
stress cosa frequente tra i bambini sotto ai 4 anni con febbre, convulsioni e
traumi cerebrali.
Un diabete come quello dell'adulto che inizia in
epoca pediatrica. Ha una bassa prevalenza. Non è immunologico, ma legato ad una
mutazione a trasmissione autosomica dominante, è monogenico. Esordisce spesso
in età neonatale, la gravità è lieve-media tranne che nel tipo 3.
L'inquadramento è complesso data la recente identificazione. Non richiede
sempre insulina. Sono stati descritti 6 tipi di MODY. Bisogna essere sicuri che
il paziente non abbia patologie in atto ed escludere dunque iperglicemie da
stress cosa frequente tra i bambini sotto ai 4 anni con febbre, convulsioni e
traumi cerebrali.
Diabete di tipo 2
Sta diventando sempre più frequente in età pediatrica per l'aumento del numero di casi di obesità. Vi è inoltre da dire che è in aumento anche il Non-Alcoholic fatty liver disease (NAFLD) che può coinvolgere anche il 50% dei bambini obesi.
Eziopatogenesi: La correlazione con l'obesità è estremamente elevata: si calcola che circa l'80% dei pazienti diabetici sia obeso. Vi sono inoltre prove certe che dimostrano come la terapia dietetica possa generare risultati straordinari sul controllo glicemico. Rimane un buon 20% di casi non obesi la cui insulino-resistenza non è del tutto spiegabile in base ai modelli attualmente proposti. Si è però visto che, per qualche ragione non ancora chiarita, vi sia una diminuzione del pathway di risposte insuliniche mediate da AKT.
Il diabete di tipo 2 vede, nel lungo tempo, una diminuzione delle concentrazioni di insulina secondarie all'esaurimento delle cellule beta del pancreas che, dopo un periodo di incremento della loro funzione (che mantiene la glicemia a livelli normali) iniziano ad andare in apoptosi.
Con il tempo, le cellule iniziano ad andare in contro a bassi livelli di glucosio, il quale è per la maggior parte contenuto nel sangue; così il metabolismo cellulare shifta verso l'utilizzo lipidico: viene incrementata la lipolisi con aumento dei NEFA (acidi grassi non esterificati) che entrano nella catena beta-ossidativa deli acidi grassi, con produzione di acetil-CoA. Dato il malfunzionamento della glicolisi, questo prodotto non entra nel ciclo di Krebs (infatti manca l'acido ossalacetico) pertanto si realizzano i corpi chetonici: acido beta-idrossi-butirrico, acetoacetato e l'acetone i quali portano a variazioni del pH fino al coma chetoacidotico.
Differenze tra diabete di tipo 1 e di tipo 2: Tanto per cominciare il diabetico di tipo 2 si manifesta in età puberale, non prima! In secondo luogo nel diabete di tipo 1 la familiarità è rara, mentre oltre il 50% dei pazienti con diabete di tipo 2 ha familiari diabetici (dimostrando un'ereditarietà autosomica dominante). Gli HLA non sono implicati: più precisamente, non esistono HLA predisponenti. I linfociti di soggetti con diabete di tipo 1 hanno una spiccata attività citotossica contro le cellule beta, nel diabete di tipo 2 questo non si verifica. Sono assenti gli ICA o comunque sono presenti in un numero di soggetti non statisticamente significativa. Infine si ha una ridotta tolleranza al glucosio.
Diagnosi: Per fare diagnosi di diabete di tipo 2 sono necessari ENTRAMBI i seguenti criteri:
Glicemia a digiuno da sangue venoso o capillare superiore a 120 mg/dl;
Glicemia dopo due ore dal carico orale di glucosio superiore a 200 mg/dl da sangue capillare o a 18' mg/dl da sangue venoso più un valore simile in uno degli altri tempi dell'OGTT ( l'OGTT, ovvero la curva da carico orale di glucosio, si effettua somministrando una dose di glucosio pari a 1,75 g/kg e facendo prelievi ai tempi 0, 30, 60, 90 e 120 minuti).
Complicanze: L'iperinsulinismo è una complicanza generale nel soggetto obeso però non tutti i pazienti con iperinsulinismo vanno trattati, salvo presenza di diabete franco. Vanno monitorate:
pressione arteriosa ed acido urico che sono parametri sensibili e favoriscono lo sviluppo della NAFLD. L'acido urico è inoltre spia di abuso di fruttosio;
Vasculopatia diabetica che deve essere considerata parte integrante della malattia, essendo stata registrata anche nelle fasi di pre-diabete. I danni iniziano in genere a mostrarsi dopo 15-20 anni e sono tanto più precoci e gravi quanto peggiore è il controllo glicemico. Si verifica ispessimento della membrana basale dei capillari glomerulari, della retina, del muscolo e della cute. Si ritiene che tale ispessimento possa essere realizzato da immunoglobuline;
Sintesi e secrezione di insulina: l'insulina viene sintetizzata a livello delle cellule beta delle insule pancreatiche partendo dalla pre-pro-insulina. Il primo taglio proteolitico elimina un peptide segnale e permette alla proinsulina così formata, di raggiungere le vescicole. Al momento dell'esocitosi la proinsulina si divide in peptide C ed insulina;
Retinopatia diabetica caratterizzata da anomala crescita di vasi retinici, comparsa di aneurismi. Questa rappresenta la causa principale di cecità nel mondo industrializzato. Utile follow-up con fluoro-angiografia ed eventuale terapia laser;
Cataratta in genere presente dopo 10 anni di malattia;
Glomerulosclerosi o sindrome di Kimmelstiel-Wilson che degenera in insufficienza renale;
Neuropatia diabetica.
Terapia: In entrambi i tipi di diabete la dieta dev'essere ben controllata al fine di fornire le calorie idonee ad un bambino! Questi diabeti si risolvono curando l'obesità. Per minime diminuzioni dell'eccesso ponderale si hanno delle nette diminuzioni dell'iperinsulinemia e se c'è un concomitante danno epatico, le transaminasi rientrano, salvo in caso di danno fibrotico in cui le cellule ormai sono andate perdute e sostituite. Diamo comunque la metformina, anche se c'è il rischio di acidosi.
La dieta purtroppo ha uno scarso successo a quest'età e nell'adulto per mancata compliance, per cui l'ideale, specie nel bambino, è coinvolgere tutto il nucleo familiare.
Ipoglicemia
Parliamo di ipoglicemia se il glucosio scende al di sotto di 40 mg/dl nel neonato (dopo i primi 3 giorni di vita) e sotto i 50mg/dl nel lattante e nel bambino. È necessario porre una precisazione: un campione di sangue che viene prelevato, se lasciato a riposare, tende automaticamente ad essere sottostimato nella lettura, ovvero se son presenti 50 mg/dl, ne leggerò 35 perché nel frattempo ho avuto un consumo del glucosio. Da ciò si evince che varrebbe la pena misurare la glicemia a letto del paziente per evitare errori.
L'ipoglicemia è un'evenienza frequente in età pediatrica e la cosa importante è che la crisi ipoglicemica può essere il presupposto per un danno neurologico anche grave nel bambino piccolo e va diagnosticata e prontamente trattata.
La glicemia viene regolata con molti meccanismi: enzimi epatici per la gluconeogenesi e per la glicogenolisi, riserve proteiche e lipidiche, ormoni.
Effetti dell'insulina:
Favorisce l'ingresso del glucosio nelle cellule;
Aumenta la glicogenesi epatica;
Favorisce la litogenesi;
Inibisce la lipolisi;
Inibisce la chetogenesi;
Inibisce la neoglucogenesi.
![]()
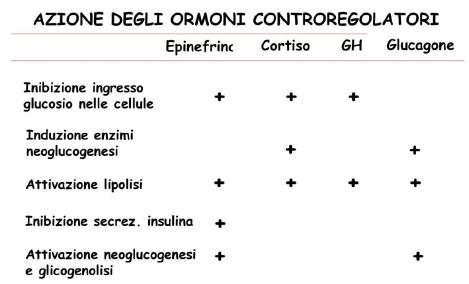 Manifestazioni cliniche: Le manifestazioni cliniche dell'ipoglicemia sono correlate
alla scarica adrenergica (rilascio di epinefrina) successiva alla riduzione di
glucosio nel sangue ed agli effetti dell'ipoglicemia sul sistema nervoso
(Neuroglicopenia). Esse comprendono: cefalea, sonnolenza, amnesia, vertigini,
disturbi visivi, confusione mentale, disturbi comportamentali, convulsioni,
coma, alle quali, dopo il rilascio di adrenalina, bisogna aggiungere: ansia,
sudorazione, tachicardia, pallore, tremori e debolezza.
Manifestazioni cliniche: Le manifestazioni cliniche dell'ipoglicemia sono correlate
alla scarica adrenergica (rilascio di epinefrina) successiva alla riduzione di
glucosio nel sangue ed agli effetti dell'ipoglicemia sul sistema nervoso
(Neuroglicopenia). Esse comprendono: cefalea, sonnolenza, amnesia, vertigini,
disturbi visivi, confusione mentale, disturbi comportamentali, convulsioni,
coma, alle quali, dopo il rilascio di adrenalina, bisogna aggiungere: ansia,
sudorazione, tachicardia, pallore, tremori e debolezza.
Questi sintomi sono più importanti quanto più è piccolo il bambino. Nel lattante possiamo avere cianosi, apnea, ipotermia, letargia, ipotonia, difficoltà nella suzione e convulsioni.
Classificazione: Le ipoglicemie del lattante si distinguono in:
ipoglicemia transitoria del lattante;
ipoglicemia persistente del neonato e del bambino;
altre cause.
Ipoglicemia transitoria del lattante
Eziologia
prematurità: al bambino prematuro mancano i substrati;
iperinsulinemia (madre diabetica);
l'eritroblastosi fetale (o malattia emolitica del neonato, spesso correlata ad anticorpi anti-Rh).
Ma anche: Ritardo di crescita intrauterina Sindrome da stress respiratorio grave, tossiemia materna, asfissia perinatale.
Ipoglicemia persistente del neonato e del bambino
![]()
 Eziologia
Eziologia
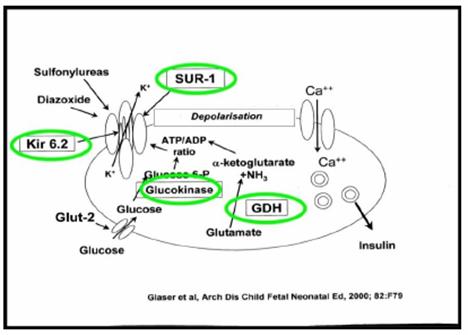
Iperinsulinismo, rappresenta una causa frequente (55%) di ipoglicemia nel bimbo con meno di un anno; può essere dovuto ad iperplasia diffusa o focale, ad adenoma beta-cellulare, sindrome di Beckwith-Wiedemann, oppure ad una forma leucino-sensibile. Le mutazioni possono interessare diversi enzimi che entrano nel metabolismo del glutammato, del glucosio, sui recettori delle sulfoniluree.
L'iperinsulinismo, oltre che con ipoglicemia, si manifesta con macrosomia. La diagnosi è posta quando: la glicemia è inferiore a 40 mg/dl, l'insulina supera le 5-10 u/ml (peptide C), se il rapporto insulina/glucosio è maggiore di 0,3; in assenza di chetonuria, quando il fabbisogno di glucosio è 6-8 mg/kg/min (ma questo dato è in disuso) e quando è presente una risposta alla somministrazione di glucagone;
Deficit ormonali, deficit di GH o dell'ACTH, glucagone, epinefrina, deficit multipli, Addison;
Carenza di substrati;
Alterazione del metabolismo dei carboidrati come glicogenosi, intolleranza al fruttosio, al galattosio;
Alterazione del metabolismo degli amminoacidi, tirosinemia, propionico acidemia che è la più frequente, urine a sciroppo d'acero.
Alterazione del metabolismo dei grassi come nel caso della carnitina;
Farmaci, salicilati, alcool, insulina, ipoglicemizzanti orali, sindrome di Reye. La sindrome di Reye è un'alterazione epatica che si associa a massiva infiltrazione grassa del fegato ed a grave ipoglicemia. Molto probabilmente vi è un'alterazione del ciclo dell'urea (forse dell'OCT: Ornitina-Carbamil Transferasi) in soggetti che abbiano assunto aspirina in corso di fase prodromica della varicella, aspirina da sola o varicella da sola in eterozigosi. Possono avere edema cerebrale e per qualche motivo questa sindrome ha avuto un'esplosione epidemica negli anni 70-80 e poi è crollata quando si è deciso di non usare più acido acetilsalicilico nei bambini. L'epatite o una cirrosi può essere responsabile di ipoglicemia per insufficienza epatica;
Infezioni gravi;
Insufficienza Renale;
Diarrea cronica;
Tumori.
L'ipoglicemia chetotica è una causa frequente a tutte le età (50%), in particolar modo tra i 18 mesi ed i 5 anni, è relativa ad una carenza di substrati: non vi è abbastanza glucagone, non vi è gluconeogenesi a partire dall'alanina. Generalmente gli attacchi ipoglicemici si manifestano al risveglio, specie se il bimbo è stato alimentato poco, e sono accompagnati da chetosi, chetonuria, glicemia bassa. Il test del digiuno consiste nel non far mangiare il bambino per diverse ore della giornata, nel monitoraggio di glicemia ed acido acetacetico urinario e nella valutazione della resistenza al digiuno e della capacità di produrre chetoni. In genere questo quadro si risolve entro i 9 anni. La terapia consiste in una dieta adeguata con sufficiente apporto di carboidrati, proteine ed in particolare alanina in quanto, molto probabilmente, l'eziologia risiede in una sua carenza. Infatti, la malattia può essere slatentizzata da febbre o malattie intercorrenti che portano il bambino a mangiare meno predisponendolo ad ipoglicemia chetotica.
Ipoglicemia: orientamento diagnostico
L'orientamento diagnostico dell'ipoglicemia deve tener conto del pasto, del peso alla nascita, dell'età di esordio della glicemia, del tipo di crescita, di farmaci e familiarità. Tutto questo per inquadrare soltanto alcune di queste forme sopracitate.
All'esame clinico vanno ricercati: epatomegalia, in caso di patologia epatica cronica, micropene in caso di alterazione dell'asse ipofisi-surrene, dismorfismi in alcune sindromi particolare come la Silver-Russell (caratterizzata da deficit dell'accrescimento, asimmetria corporea parziale o totale, tratti somatici specifici).
Laboratorio: glicemia, acidi grassi (che però non si fanno da nessuna parte), presenza di chetonemia, di lattico-acidemia, iperuricemia, iperammonemia, insulina, GH e cortisolo. Si dosano inoltre chetoni e sostanze riducenti nelle urine (normalmente assenti), se presenti orientano verso una causa metabolica.
Se non vi è chetonuria ed il clini test è positivo, l'ipoglicemia può essere legata ad intolleranza al fruttosio e/o galattosemia. Se il clinitest è negativo ed abbiamo iperinsulinemia possiamo avere due situazioni: insulina poco aumentata in cui faremo il test al glucagone che se positivo ci da sindrome da iperinsulinismo. Se il peptide C è positivo pensiamo ad insulinoma. Se è negativo viene definito insulinismo fittizio. Questo è un possibile inquadramento dell'ipoglicemia con chetonuria positiva o negativa. L'altra possibilità è che l'insulina sia bassa, in tal caso avremo difetto o della carnitina o della beta-ossidazione. Se la chetonuria è presente, il cortisolo ed il GH sono normali e c'è epatomegalia pensiamo ad ipoglicemia in corso di glicogenosi o di deficit di fruttosio1,6-difosfatasi. In assenza di epatomegalia potremmo trovarci di fronte ad ipoglicemia chetotica, ipoglicemia da difetto della glicogeno-sintasi o qualche difetto nel metabolismo degli amminoacidi come la tirosinemia. Se invece il GH e il cortisolo sono bassi, possiamo avere deficit di GH o ACTH od iposurrenalismo periferico per carenza di cortisolo.
Terapia
La terapia dell'ipoglicemia consiste in glucosata al 10%, 2 ml/kg ev in bolo in due-tre minuti, quindi generosamente rapida. Se la glicemia non si corregge diamo 6-8 mg/kg/min controllando la glicemia ogni 15 minuti fino alla normalizzazione e poi ogni due ore. Possiamo arrivare a 10mg/kg/min fino alla normalizzazione.
Se vogliamo usare concentrazioni di glucosata al 33% sarà utile usare un catetere centrale perché le vene periferiche potrebbero soffrire per l'osmolarità della soluzione.
Chiaramente questo paziente non va trattato solo col glucosio, ma anche con Na (2-3 mEq/kg/die) e K (1-2 mEq/kg/die), assicurandosi che vi sia diuresi: se non vi è diuresi il K va evitato. Man mano che il bambino risponde, bisogna ridurre lentamente il glucosio onde evitare il rebound con nuova ipoglicemia da rilascio fisiologico di insulina.
Se è un paziente diabetico che si è somministrato una quantità eccessiva di insulina si utilizza una bevanda zuccherata. Se il paziente non è vigile si fa il glucagone, 1 mg intramuscolo, e, appena possibile, somministriamo zuccheri per os.
Altri farmaci che possono essere utili nel trattamento dell'ipoglicemia sono idrocortisone 5 mg/kg/die i.m. in tre somministrazioni o GH 10u/kg/die i.m. o sottocute. Altri farmaci utili nel trattamento dell'iperinsulinismo sono:
il diazossido (10 - 20 mg/kg/die, os, in 3 somministrazioni) come farmaco di prima scelta che inibisce il rilascio di insulina (agendo sui canali del K), stimola il rilascio di adrenalina e la gluconeogenesi, ha alcuni effetti collaterali tra cui: ritenzione idrica, ipertricosi, ipotensione, leucopenia, trombocitosi;
l'octreotide (5 - 20 µg/kg/die, s.c., in 2 - 4 somministrazioni), analogo long-acting della somatostatina, inibisce la secrezione di insulina agendo su recettore sulfanil-uree, effetti collaterali: sopprime secrezione GH, TSH, ACTH; steatorrea, colelitiasi, distensione addominale; riduzione crescita;
il glucagone (5 - 10 µg/kg/ora in infusione e.v.), aumenta glicogenolisi e gluconeogenesi, effetti collaterali nausea, vomito, riduzione enzimi pancreatici e secrezione gastrica; nei casi di resistenti: Glucagone 1 mg/kg/h + Octreotide 10 mg/kg/die in infusione continua;
la nifedipina (0.25 - 2.5 mg/kg/die in 3 somministrazioni ogni 8 ore) è un antagonista canale del calcio, può dare ipotensione ed è un farmaco su cui abbiamo ancora troppa poca esperienza.
 |
| Appunti su: dopo crisi ipoglicemica ho la neuropatia diabetica, glomerulosclerosi diabetica diffusa, bambina diabetica con febbe e 06 di acetone, |
|
| Appunti Nutrizione |  |
| Tesine Bellezza |  |
| Lezioni Bambini |  |